【新連載】24.輸液の副作用
ユニカリックL/N、ピーエヌツイン、フルカリック、ハイカリック、アミカリック、エルネオパ、大豆油製剤など

■ユニカリックによる代謝性アシドーシス
「ユニカリックL/N」はワンバッグのTPN(経中心静脈高カロリー輸液)製剤で、利便性や混注時の細菌感染防止といった点から、医療機関内だけでなく在宅でも利用されます。
本剤には「メイラード反応」(ブドウ糖とアミノ酸を混合し加熱すると褐色化、変質する反応)の抑制と、リン酸の安定化のため、多量の塩酸基(Cl:クロル)が含まれるため高クロル性、代謝性アシドーシスへの注意の必要性が以前から指摘されていました。しかしなお、特に腎機能低下の高齢患者で、代謝性アシドーシスを引き起こした事例が報告されています。
予防に重要なのは、(1)腎での酸排泄機能が低下中の患者には使用を控える、(2)状態に合った適切なTPN製剤の選択を行う、(3)投与後は酸塩基バランスをモニターし、アシドーシスの早期発見に努めること、などです。ただし実際は、酸排泄機能を正確に測る指標がなく、一般的な腎機能検査と年齢などから、ハイリスク患者を推定する必要があります。また、ハイリスク患者に他のTPN(経中心静脈高カロリー輸液)製剤(ピーエヌツインやフルカリック、ハイカリック+アミノ酸製剤など)を選択するなどを、使用基準にすることも必要です。
他のダブルバック製剤に比べてクロル、塩酸を大量に入れているため、ClとNaのバランスが悪く、高Cl性のアシドーシスになると考えられます。
呼吸状態の悪化や電解質異常など、アシドーシス兆候が出現した場合、他のTPN製剤に切り替え、バランスを良くするために重炭酸ナトリウムを投与することで、重症化や副作用が回避できます。兆候を早く見つけ、適切な対処が求められます。
■高カロリー輸液による様々な障害
患者の栄養状態を把握し、栄養管理法、投与熱量、各栄養素の投与量など栄養管理のプランニングを行うためには、栄養サポートチーム(NST:Nutrition Support Team) による介入が必要です。同時に合併症の発症に注意しながら栄養管理を実施し、プランからの逸脱の監視や、定期的な栄養状態の再評価しながら必要に応じてプランを修正することが重要です。
(1)薬剤性肝機能障害
高カロリー輸液投与患者において、ALTやAST、ALP、γGTPの上昇は日常的に見られる症状です。今回、エルネオパ(一般名;高カロリー輸液用 糖・電解質・アミノ酸・総合ビタミン・微量元素液)による薬剤性肝機能障害が報告されました。
症例)80歳代女性。エルネオパ2号1500ml開始。1ヶ月後の検査結果では基準値内だったが、その2週間後の検査でAST608、ALT487となる。
【検査値】AST:608 ALT:487 ALP:731 t-bil:0.4 BUN:26.1 Cr:0.94 UA:2.9
検査結果を受けアミカリック(アミノ酸・糖・電解質注射液)へ変更(エルネオパ投与期間は1ヶ月以内)。変更2週間後に肝機能を示すAST、ALTの値は基準値内になる。
(2)糖負荷による影響
エルネオパ2号1,500mlには、262.5gのブドウ糖が含まれています。患者の病態や水分バランス、薬剤の組成などを多面的に判断して輸液速度(量)は決定されますが、添付文書は、ブドウ糖や果糖は0.5g/kg/時、マルトースやキシリトールは0.3g/kg/時などの投与速度を基本に記載さしています。また、アミノ酸の投与速度は10g/時前後が望ましいとされています。(昭和54年薬発第144号)
静脈経腸栄養ガイドラインによると、「静脈栄養の場合は、グルコースとして5mg/kg/ 分以下(侵襲時は4mg/kg/ 分以下)の速度で投与する(推奨度AIII)」となっていますが、ブドウ糖の投与速度が4mg/kg/分以下と4.1-5mg/kg/分と5mg/kg/分以上を比較した検討では、4mg/kg/分以下の患者では200mg/dl以上の高血糖がみられなかったのに対し、5mg/kg/分以上の群では50%近くに高血糖がみられたと報告されています。(Rosmarin et al.:Nutr Clin Pract.,11:151-156,1996)
今回の症例の場合、体重は不明ですが、高齢で低栄養、高カロリー輸液を施行されていたことから、30kg程度である可能性があります。そうであれば、投与速度を計算してみると6mg/kg/分となり5mg/kg/分を超えていたため過量投与でした。この場合、エルネオパ2号を1,000ml投与に減量するか、1号製剤を使うことが提案できます。変更になったアミカリックは用量、用法が不明ですが、ブドウ糖量はかなり減ったと推測されます。
(民医連新聞 第1541号 2013年2月4日)

(3)ワルファリンと併用時の注意点
当モニター第347回(2011年2月21日付)で、栄養剤や抗菌剤との相互作用によるワルファリン服用患者のPT-INR(プロトロンビン時間国際標準比:international normalized ratio of prothrombin time)の増加について報告しましたが、その後もワルファリン服用患者で抗菌剤の使用や輸液、経管栄養剤の切り替えによって、出血傾向になった事例が報告されました。ワルファリン服用患者の栄養療法の留意点について改めて注意喚起します。
症例)90歳代女性。心原性脳梗塞にてワルファリンカリウム1.25mg/日服用。入院前のINRは1.28。入院後、急な発熱で、レボフロキサシン250mg/日を開始し、その後改善しないため、点滴でセフメタゾール+アミカシンを 2日使用したところINR3.7に上昇したため、ワルファリンと抗生剤を中止した。翌日にはINR6.0まで上がったため、メナテトレノン注射液を投与し た。
入院直前に、偽膜性腸炎を発症しており、メトロニダゾールによる治療も行っていた。また入院時に栄養がエンシュア(ビタミンK52.5μg/750ml)からYHフローレ(ビタミンK21.6μg/1200ml)に変更となっていた。さらにその後、経腸栄養からアミノフリード (ビタミンK含有なし)に変更となり、ビタミンKの補給がない状態であった。
ワルファリン服用患者が感染症を発症したり病態が悪化すると、抗菌剤や栄養剤の種類、投与経路が変更になります。そのため栄養剤に含まれるビタミンK量 が変化したり、抗菌剤によるビタミンK産生腸内細菌が抑制されるなどして、ワルファリンとの相互作用でPT-INRも変化します。絶食下では腸内細菌叢が変化したり、結合タンパクであるアルブミンが減少するため、それだけでPT-INRが変化する場合もあります。ワルファリンの量は同じなのに、食事の開始 に伴いPT-INRが急激に低下した症例もあります。
特に高齢者や、下痢(ビタミンK吸収阻害)、肝障害(ビタミンK産生障害)、腎不全(薬剤排泄遅延)などのある患者では、頻回に測定を行い、出血傾向にも留意する必要があります。経腸栄養剤は食品に分類されるものも多く、臨床試験が不要で容易に成分を変更できるため、メーカーの都合や厚労省の必要栄養所要量改定などに伴い、変更される場合があります。ワルファリン服用患者では、薬剤師、栄養士をはじめ医療スタッフ間での情報交換が重要になってきます。
(民医連新聞 第1548号 2013年5月20日)
■点滴用脂肪製剤の副作用
近年、栄養サポートチーム(NST)が稼動している施設が増えています。NSTでは、脂肪製剤の投与を推奨しており、ここ数年で使用量が急激に伸びています。副作用モニターには2007年に入ってから2例の肝機能障害が報告されました。数は少ないですが、副作用を起こさない投与方法を考える上で、示唆的な症例です。また、注意しないと副作用として認識されにくいことも示しています。
症例1)70代後半の女性。絶食のためフルカリック2号を投与中。カロリーアップを目的に20%大豆油製剤100mlの投与を開始。36日目に肝機能障害が分かり、一旦、大豆油製剤の投与を中止。その6日後に再開、62日目に再び中止。2回目の中止後28日目にほぼ基準値まで肝機能は回復した。
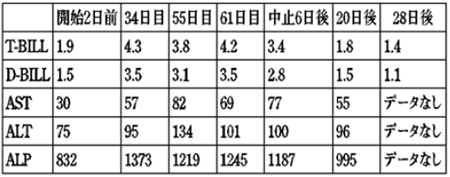
症例2)70代後半の女性。食事摂取不能のため、ピーエヌツイン3号と20%大豆油製剤100mlの投与を開始。32日目に薬剤性肝障害と診断。一旦、脂肪製剤を中止。61日目に同大豆油製剤を再開、10時間かけて投与するようにしたところ、肝機能値は回復した。
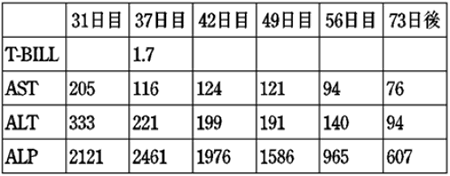
点滴用脂肪製剤は高濃度で少量の製剤です。点滴速度の調節が難しく、ついつい早くなりがちです。理想の投与速度は、0.1g(脂肪として)/(体重)kg/hr以下とされています。体重50kgの人に20%100mlの製剤を使用 する場合、4時間以上かけなければならない計算です。この速度を守ることで、脂肪がエネルギーとして有効に利用されるだけでなく、副作用の防止にも役立ちます。
食事として摂取した脂肪は、門脈系に入らずにリンパ系へ移行します。そして胸腺から極めてゆっくり血中へ入ります。これをイメージして脂肪製剤の点滴を投与設計してみましょう。
(民医連新聞 第1420号 2008年1月21日)

画像提供:鳥取民医連 (株)保健企画ひまわり薬局
http://himawari-tottori.jp/
■掲載過去履歴一覧
https://www.min-iren.gr.jp/?cat=28
■副作用モニター情報履歴一覧
https://www.min-iren.gr.jp/ikei-gakusei/yakugaku/zy1/k02_fukusayou/
■「いつでも元気」くすりの話し一覧
https://www.min-iren.gr.jp/?cat=26
**【薬の副作用から見える医療課題】**
全日本民医連では、加盟する約650の医療機関や352の保険薬局からのデータ提供等を背景に、医薬品の副作用モニターや新薬評価を行い、およそ40年前から「民医連新聞」紙上(毎月2回)などで内外に情報発信を行っております。
<【薬の副作用から見える医療課題】掲載済み>
2.アルツハイマー治療薬の注意すべき副作用
3.味覚異常・聴覚異常に注意すべき薬剤
4.睡眠剤の注意すべき副作用
5.抗けいれん薬の注意すべき副作用
6.非ステロイド鎮痛消炎剤の注意すべき副作用
7.疼痛管理に使用する薬剤の注意点
8.抗パーキンソン薬の副作用
9.抗精神薬などの注意すべき副作用
10.抗うつ薬の注意すべき副作用
11.コリン作動性薬剤(副交感神経興奮薬)の副作用
12.点眼剤の副作用
13.消化器系薬剤の様々な副作用
14.ジゴキシン(強心剤)の注意すべき副作用
15.抗不整脈薬の副作用
16.降圧剤の副作用の注意点
17.トリプタン系薬剤(片頭痛治療薬)の副作用について
18.脂質異常症治療薬の副作用について
19.喘息及び慢性閉塞性肺疾患治療薬の副作用
20.潰瘍性大腸炎治療薬の副作用
21.抗甲状腺ホルモン剤チアマゾールによる顆粒球減少症の重症例
22.過活動膀胱治療薬の副作用
23.産婦人科用剤の副作用
24.輸液の副作用
<【薬の副作用から見える医療課題】続報〔予告〕>
25.鉄剤の注意すべき副作用
26.抗凝固剤の副作用(ワーファリン NOAC)
27.抗血小板凝固剤の副作用
28.高尿酸血症治療薬の副作用
29.糖尿病治療薬の副作用
30.抗リウマチ薬(DMARDs)の副作用
以下、60まで連載予定です。
- 記事関連ワード
- くすりの話副作用副作用モニター情報(薬・医薬品の情報)検査症状






