医療現場を守れ 最前線の病院の大半は赤字 医師・看護師も疲弊 財政支援いますぐ 医師ユニオンが緊急シンポ
新型コロナウイルス感染症に懸命に立ち向かっている全国の医療機関が危機に瀕しています。全日本病院協会などの調査では、感染者を受け入れた339病院のうち、8割近くの265病院が赤字と回答。医療資材も財政支援も不十分なまま診療にあたる現場の実態を広く知ってもらおうと、全国医師ユニオンは5月16日、東京都内で「緊急シンポジウム COVID-19と闘う医療現場の実状~医療の最前線からの声~」を開きました。(丸山聡子記者)
●防護具、危険手当
全国医師ユニオン代表の植山直人さんは、「感染拡大は落ち着きつつあるが、オーバーシュート寸前、医療崩壊は実際に起きていた、という認識。クルーズ船や北海道での初期の感染拡大での教訓を、その後の感染拡大に生かせなかった。現状の問題点を明らかにし、第二波に備えて改善することが必要と考え、緊急シンポを企画した」とあいさつしました。
同ユニオンは、4月24日~5月6日にかけて緊急アンケートを実施しました(回答‥172人)。
感染防止に必要なN―95マスクの使い回しは3割超で行われ、その結果、9割の医師が自身の感染リスクに不安を感じていました。
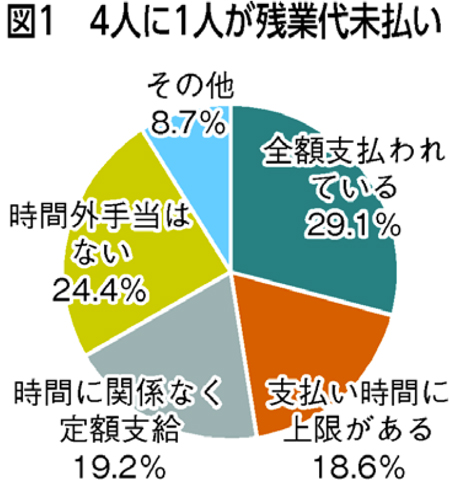
雇用形態について聞くと、雇用契約書が「ある」は65・1%にとどまり、「ない」が19・8%、「わからない」が15・1%。またCOVID-19の診療を行うにあたり危険手当が出ている人は18・9%と5人に1人以下、残業代が支払われてないケースも24・4%ありました(図1)。
植山さんは、「雇用契約書も危険手当もなく、リスクの高い診療にあたっている。アメリカでは診療に従事する医師には週3万円のボーナスが出ている州もある。安倍首相は『医療を守るためにあらゆる手を尽くす』と言うが、これが日本の医療の現実だ。これではCOVID-19と立ち向かうことはできない」と訴えました。
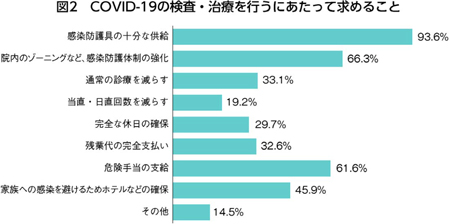
国の政策については、7割が「対応できていない」と回答。感染防護具の十分な供給や防護体制の強化、危険手当の支給などの要望が寄せられました(図2)。
日本医療労働組合連合会(医労連)委員長の森田しのぶさんは、特に現場の看護師の実態を語りました。医労連が2017年に行った労働実態調査では、慢性疲労を感じている看護師は全体の7割にのぼりました。森田さんは「もともと慢性的な人手不足の職場のところに、COVID-19対応のために病棟から応援に人を出したり、休みの看護師がドラッグストアを回ってマスクを買い求めているような状態。その上、患者を受け入れる病院職員の夫が勤務先で出勤停止になったり、子どもが保育園で受け入れ拒否になったりと差別を受け、心身ともに苦痛が増している」と告発。
「今は使命感で働いている。収束後に一気に離職者が増えるのではと現場では心配している」と話し、「公的病院の統廃合をすすめている場合ではない。余裕を持って患者を診療できる医療体制づくりが必要だ」と強調しました。
●研修医
アンケートからは、初期・後期研修医がCOVID-19に関する業務に就いていることも明らかになりました。「研修医や大学院生も診察しているか」の問いに対し、「患者に接する仕事を行っている」36・6%、「間接的な仕事を行っている」9・9%と、半数近くを占めました。検体採取や疑い例のスクリーニング、救急外来や発熱外来で感染を否定できない患者の診察を行う、などです。
ユニオンで研修委員会委員長を務める前島拓矢さんは、「感染対策の知識も十分でないまま、不安を抱えてCOVID-19にかかわる仕事をしている状態」と指摘します。この状況下で研修がきちんと受けられないことへの不安も多く寄せられています。例えば外科研修中の研修医は、外科手術が激減し、それに対するフォローなどがあるのか? などです。
医療崩壊になりかねない事態を目の当たりにし、将来に不安を抱く研修医もいます。前島さんは、「防護具が不足し、何日も使い回さないといけない現実。しかも病院への公的支援は乏しく、給与カットになるかもしれない。現場では危険手当もなく、極度の緊張を強いられ、その上、医療従事者への差別もあり、この先、医師としてやっていけるかという葛藤を抱えている」と言います。
背景には、医師数が絶対的に不足し、常に過労死と隣り合わせの長時間労働が横行していることがあります。前島さんは、「連続30時間勤務や、週60時間を超える残業が当たり前という医師の働き方に、政府は向き合ってこなかった。この状態を放置しておいて、COVID-19に立ち向かえと言われても無理だ。実際に長時間労働になる診療科は学生から敬遠される傾向もある。今回を機に医師の働き方を見直し、医師数を増やしてほしい」と強調しました。
●経営の危機
未知のウイルスとのたたかいの最前線に立ちながら、経営危機に陥りかねない病院の実情を赤裸々に語ったのは、東京・大泉生協病院院長の齋藤文洋さんです。
同院(94床、二次救急医療機関)は3月上旬から発熱外来を開始し、COVID-19疑いの患者を診察してきました。3月~5月中旬までに392例を診察、PCR検査は118件を実施。5月から帰国者・接触者外来も担当しています。しかし、感染対策のための医療材料費の増加、人件費の増加(増員、危険手当など)、医療機器の追加購入などの一方、外来・急性期入院患者は減少し、収益減が続いています。
「患者はまず外来を通る。外来患者の中に感染者が紛れているため、個人防止策を整えなければならないが、感染が確定しなければ診療報酬上の手当はほとんどない。人手と時間は倍以上、院内感染したら2週間の閉鎖。これでは病院はもたない」と齋藤さん。
ある40代の患者(重症)の場合、午前9時に受診した時点で酸素飽和度は60%台でCTではすりガラス影があり、COVID-19はほぼ確定(自覚症状なし)。しかし、PCRの結果が出るまでは「疑い」であるため入院先が見つからず、医師5人が電話をかけ続け、ようやく入院先が決まったのは受診から8時間半後でした。医師、薬剤師、看護師、放射線技師など15人以上の専門職がかかわりましたが、診療報酬は5万1090円(トリアージ加算込み)のみでした。
収益は予算比で3月1249万5000円、4月は1818万5000円、それぞれ下回りました。齋藤さんは、「現在の診療報酬の3~5倍はないと経営は成り立たない。医療を継続できる経済的な支援と、非効率を前提とした医療体制を、今すぐにつくらないといけない」と訴えました。
●医療従事者の労災
厚生労働省は4月28日に通知「新型コロナウイルス感染症の労災補償における取扱いについて」を出しました。日本労働弁護団闘争本部長の棗(なつめ)一郎さんが、通知の内容に沿って、医療や介護の現場で働く人が感染した場合の労災認定について解説しました。
「業務外で感染したことが明らかである場合」を除き、具体的な感染経路が特定されなくても、「患者の診療」に従事する医師など医療従事者が感染した場合には、原則として労災保険給付の対象になります。この「患者」とは、「新型コロナウイルスに感染した患者」に限定したものではなく、「患者の診療」にかかわる医療従事者はすべて対象になります。歯科医師も含まれます。働く場は病院に限らず、高齢者施設や障害者施設も含まれ、「介護の業務」も対象です。
医療・介護に従事する人のほか、複数の感染者(申請者含む)が確認された労働環境での業務も対象です。外来受付をしていた医療事務などがこれにあたります。
医療機関での集団感染が複数発生していますが、6月4日現在で新型コロナウイルス感染症での労災申請は全国で94人。認定されたのは8人にとどまっています。
申請数の少なさについて棗さんは、「コロナに限らず、労災は表面化しない傾向がある。現場の労働者が知らない場合も多い。雇用契約書がないケースでも、実際に労働者として診療に従事していて罹患したのなら、労災の対象になる」と呼びかけました。
※全国医師ユニオンのホームページには、同ユニオンと労働弁護団有志で作成した労災Q&Aも掲載しています。
(民医連新聞 第1716号 2020年6月15日)



