けんこう教室 高齢者の便秘

長野
松本協立病院副院長
上島 邦彦
「2016年国民生活基礎調査」によると、便秘を訴える人の割合は男性で2・5%、女性で4・6%。男女とも加齢によって便秘の方の割合は増え、特に70歳以上で顕著です。80歳以上では性差がほぼなくなり、約11%の方が便秘を自覚しています。
背景には加齢によって直腸が拡張しやすくなり、直腸の感覚も低下して便意が生じにくくなることが挙げられます。それでも加齢だけが理由で便秘になることはまれで、運動量の低下や水分の摂取不足、他の疾患や薬の副作用によるものなど、複数の要因が絡み合っていることがほとんどです。
便秘を引き起こしやすい疾患として、糖尿病や甲状腺機能低下症、腎機能障害、パーキンソン病、脳梗塞、不安障害、うつ病などが挙げられます。
便秘の定義と対処法
「便秘」という言葉で表される症状は実に多彩です(資料1)。排便の回数で言うと「週に3回未満」の方を便秘と定義しています。「毎日排便がないこと」を便秘と捉えている方がいますが、実際は違います。正常な排便回数は、概ね1日3回~1週間に3回の範囲内とされています。
便秘が続いている場合の対処法をステップ1からステップ6まで順に説明します。

ステップ1 消化器系の病気の可能性は?
便秘が3カ月以上続いている場合、まずは大腸がん、炎症性腸疾患など消化器系の病気を疑います。これらの病気によって、腸管が狭くなったり動きが悪くなることで便秘を引き起こしている可能性があります。
資料2に示すような警告サインがある場合は、医師にご相談ください。大腸内視鏡検査など、精密検査をして調べます。

ステップ2 薬剤性便秘の可能性は?
薬を飲んでいる場合は、その副作用による便秘(薬剤性便秘)の可能性があります。便秘症状が現れた頃から飲んでいる薬はありませんか。主治医に相談してみてください。

ステップ3 朝食を食べる
正常な排便パターンがある人は、毎日ほぼ同じ時間帯に排便していることが知られています。大腸の動き(ぜん動)は起床後および食後に活発になるため、起床後1時間以内に朝食を食べるようにします。
朝食または夕食を食べてから30分後にトイレに座ることを習慣化させると、排便習慣が回復することも少なくありません(ただしトイレに座るのは5分以内にとどめてください)。
ステップ4 最適な排便姿勢をとる
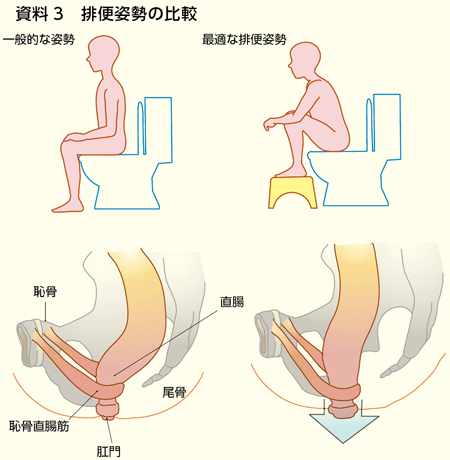
排便姿勢も大切です。最適な排便姿勢を考える際に最も重要なのは「恥骨直腸筋」です。恥骨から直腸の外周へベルト状に巻き付いており、便が肛門に簡単に移動できないようにしています(資料3)。
洋式トイレに座った時よりも、和式トイレでかがんだ時のほうが、肛門と直腸が真っ直ぐになって排便しやすくなります。洋式トイレに座る場合は、前傾姿勢をとったり、足置き台を置いて膝をかかえるような姿勢をとると、スムーズな排便を期待できます。
ステップ5 十分な食物繊維を摂取する
食物繊維はヒトの消化酵素で消化されず、胃や小腸で水分を吸収して膨らみながら大腸まで到達します。水分を保持して便を軟らかくしたり、便の容積を増大させて大腸のぜん動を促す役割を果たします。
食物繊維は魚介類や肉類などの動物性食品にはほとんど含まれておらず、野菜類や果実類、豆類、きのこ類、藻類に多く含まれています。1日に約20~30gの摂取を目標にすると良いでしょう。
特にそばやライ麦パン、しらたきやごぼう、納豆やひじきなどは1食あたり2~3gの食物繊維が含まれており、効率的に摂取することができます(資料4)。
また歯に問題を抱えている方は、食物繊維を多く含む食材を避ける傾向があります。何でも食べられるようにするためにも、歯科治療、義歯作製、義歯不具合の修正はとても重要です。

ステップ6 治療薬(下剤)
ここまでの経過で便秘の改善が不十分な場合は、下剤の使用を考えます。下剤は大腸・小腸のぜん動を促す「刺激性下剤」と、便を軟らかくする「緩下剤」に分けられます。
日本における刺激性下剤の主流は、長らくセンノシドを有効成分とするアントラキノン系薬剤でした。薬局で買える薬の多くも、センナやアロエ、ダイオウ(漢方)などを成分とするアントラキノン系薬剤です。
この薬剤は作用が強力で患者さんの満足度も高い一方、長期間使用すると効き目が弱くなりやすく、同程度の効果を求めて服用量を増やしてしまいがちです。長期間の連用で慢性的な腸管機能低下を引き起こすことが懸念されており、基本的には短期間の使用に限るべきです。
一方、緩下剤の主役は酸化マグネシウムで、2013年の年間使用者数は約1000万人と報告されています。安価で一般的に安全性が高い薬ですが、腎機能が低下している方は高マグネシウム血症などの重い副作用が起こる可能性があります。
◆
これまで日本の医療界では、慢性便秘の治療はあまり重要視されてきませんでした。しかし17年に、我が国で初めての「慢性便秘症診療ガイドライン」が公開されました。
前後して、欧米で第一選択とされている薬剤が日本でも承認されたり、新規開発薬が複数発売されたりと、ここ数年で便秘の治療は劇的な進歩を遂げています。
便秘でお困りの方は、最新の治療法も含めて主治医に相談してみてください。
いつでも元気 2020.4 No.342





