特集2/増えている大腸がん/背景に食生活の欧米化
便潜血陽性なら、必ず内視鏡検査を
 |
| 三浦章寛 群馬・前橋協立病院 (内科) |
現在、日本人の死因トップは悪性新生物、すなわち「がん」です。
なかでも、大腸がんは増加傾向にあります。大腸がんは、大腸にできるがんの総称です。国立がん研究センターの報告(2012年)では、がんによる死亡のうち、女性では第1位、男性でも第3位となっています。
大腸がんは50~60歳代より増え、死亡率もこの年代から高くなります。
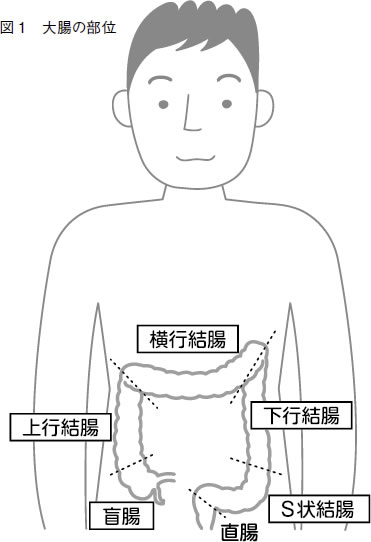
大腸とは
大腸は1・5~2メートルほどの長さがある管のような臓器で、小腸から肛門をつないでいます。大きく結腸と直腸にわけられます。さらに結腸は小腸に近い側から盲腸・上行結腸・横行結腸・下行結腸・S状結腸と呼ばれています(図1)。
口から入った食べ物は食道を通り、胃で消化され、小腸で栄養分が吸収されます。残った水分を、大腸が24~36時間かけて吸収し、適度な硬さの便をつくります。
症状
早期の大腸がんは、ほとんど症状がありません。病気が進行した状態になって初めて症状が現れます。
大腸がんは、直腸とS状結腸にできやすい傾向があります。これらの場所にがんができると、便秘・下痢・血便・肛門の違和感などの症状が出てきます。
一方、上行結腸や横行結腸にがんができると、腹部のしこりや貧血などの症状が多くなります。
大腸がんの患者さんのなかには、がんの影響で腸が狭くなってしまうため嘔吐など腸閉塞のような症状で受診される方もいます。健康診断で大腸がんより先に、転移した肝臓のがんが発見される場合もあります。
日常生活で注意すること
 大腸がんは、ある特定の遺伝子の異常により、同一家系内に高い確率で発生する場合があります。いわゆる「遺伝性大腸がん」です。大腸がん全体に占める割合は、1~5%程度です。
大腸がんは、ある特定の遺伝子の異常により、同一家系内に高い確率で発生する場合があります。いわゆる「遺伝性大腸がん」です。大腸がん全体に占める割合は、1~5%程度です。
大部分の大腸がんは、遺伝的な要因に加えて環境要因が影響して発生する「非遺伝性大腸がん」です。環境要因が大腸がんにどのような影響をあたえるのか調 べた研究では、牛・豚などの赤身肉、ハム・サラミ・ベーコンなどの加工肉、肥満(特に内臓脂肪型肥満)、飲酒などががんの発生を促進する原因として挙げら れています。肉や脂の多い食事など、食生活の欧米化により、近年大腸がんが増えたのではないかと考えられています。果物・野菜の摂取や運動などは、がんの 発生を抑制するものとして挙げられています。
日常生活で注意したい点は表1のとおりです。もちろん、定期的な健康診断や内視鏡検査も大切です。
まずは便潜血検査を
もっとも普及している大腸がんの検査は、便潜血検査です。便を専用の棒でこすって採取し、血液が混じっているかどうかを調べるおなじみの検査で、目に見えないわずかな出血も発見することができます。
この検査は2回の便を使っておこない、どちらかでも血液が混じっていたら(陽性と言います)、内視鏡(大腸カメラ)による検査が必要です。
 |
| 検査キット |
便潜血検査の光と影
便潜血検査で陽性となる方は約6%、そのうち内視鏡検査で大腸がんが見つかる方は約4%です。便潜血検査が陽性でも、がんとは限りません。痔などで陽性になる場合や、異常がない場合もあります。
便潜血検査が陽性となった人から内視鏡検査で見つかる大腸がんは、その多くが早期がんです。
進行度(表2)にして0期とI期があわせて約68%、全体の約3分の2にあたります。
0期、I期とは「大腸の固有筋層を越えずリンパ節転移のないもの」を指します。この段階で治療できれば、生存率はかなり高くなります。また、進行がんで も、症状がなく、便潜血検査がきっかけで見つかったがんは、自覚症状が出てから見つかったがんに比べてほかの臓器への転移が少ない、との報告もあります。 ところが、日本消化器がん検診学会の全国集計によると、便潜血検査陽性のうち、内視鏡検査を受ける人は約半数しかいません。便潜血検査は簡便であるにもか かわらず、しっかりとした研究に基づいてできた検査で、これにより大腸がんを早期に発見できることが証明されています。便潜血検査が陽性の場合は、内視鏡 検査を必ず受けましょう。
 |
| 拡大図はこちら |
日進月歩の内視鏡
医師から内視鏡検査をすすめられても、検査を躊躇する人は少なくありません。「検査前の処置が大変」「時間がかかる」「痛い」などのイメージを持っている方も多いようです。しかし内視鏡検査は、以前に比べると格段に改善されています。
検査前には、腸のなかをきれいにするために1~2リットルの洗浄液を飲みます。この洗浄液は改良され、以前よりも飲みやすくなっています。
その後、約3時間の間に5~6回の排便があり、腸のなかのものはすべて排泄されます。これによって大腸の粘膜が非常にきれいになり、微細な病変を見つけることができるようになります。
続いて内視鏡の先端を肛門から挿入します。空気を送り込んで腸を拡げながら少しずつ進んでいきます。盲腸に到達するまでは短い人で3分、ほとんどの人が 10分以内に到達します。なかには、腸が長く時間がかかる場合もあります。
検査による痛みは個人差が大きく、とくにお腹の手術を受けたことがあり、腸が癒着している人は、痛みが強いようです。内視鏡も以前に比べて細くなってお り、検査中に内視鏡の硬さを調節できるものもあります。あまりにも痛みが強い場合は、痛み止めの注射を使用します。
盲腸まで到達したら、今度は大腸カメラを抜きながら、病変(ポリープなど)がないか観察します。可能であればその場で切除・治療します。最終的には、切 除した病変の組織を顕微鏡で観察し、がん細胞の有無を診断します。
ポリープとがんの違い
ところでみなさん、ポリープとがんの違いをご存知でしょうか?
ポリープとは見た目に膨れている小さい病変全体のことを指します。ポリープのなかには、良性と悪性の両方が含まれています。つまり、「ポリープ=がん」ではなく、切除して調べてみないとわかりません。
大腸がんの多くは、ポリープを経てからがんになるため、その芽が小さいうちに切除してしまおうというのが、次項でお話しする内視鏡治療です。
では、すべてのポリープを切除するべきなのでしょうか? 一般的には5ミリ以上のものが切除する基準になっています。5ミリを超えると、がんの成分が含まれていたり、将来がんになる可能性が高いためです。
そのほかには、ポリープの表面に毛細血管があるかどうかも基準になります。内視鏡には狭帯域光観察(光の波長を変えることで血管が浮き出るように見える 装置)の機能が備わっています。この機能を使って毛細血管が見えなければ、そのポリープは“悪性ではなく将来がんになる可能性も低いので、切除しなくても 良い”と判断します。
内視鏡治療
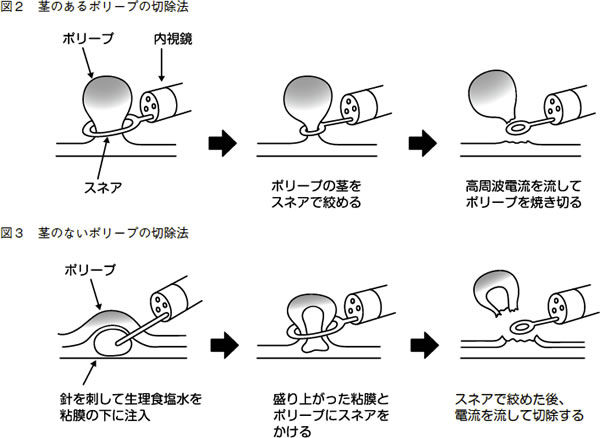
ポリープが2センチより小さいものは、内視鏡で切除が可能です。円形状の金属のワイヤー(スネア)に電流を流して焼き切る手法を用います。これを内視鏡治療と言います。
ポリープには、茎のような部分があるものとないものがあります。茎があるものには茎の部分にスネアをかけて(図2)、ないものはポリープの下に生理食塩水などを注入して盛り上がらせてから、スネアをかけて切除します(図3)。
切除したポリープは顕微鏡で観察し、がんの成分が含まれているかを確認します。小さいポリープの大半は「腺腫」という良性の腫瘍です。たとえがんであっ ても全部切除できていることがほとんどですので、ご安心ください。
最近では、2センチを超える大きなポリープでも内視鏡治療で切除できる場合があります。ただし、この場合は粘膜下層はく離術と呼ばれる難易度が高い技術 が必要になります。2012年4月から公的医療保険でおこなえるようになりましたが、まだ一般的には普及しておらず、限られた施設でしか実施できていませ ん。
 |
外科的治療
がんが進行して大きくなり、内視鏡では切除できない場合、大腸の切除が必要になります。おおよそ進行度III期までなら手術できます。IV期であっても、転移した病変の程度によっては手術できる場合があります。
結腸がんの手術では、がんとその両側10センチ程度の腸管を切除し、残った腸管どうしをつなぎます。がんが転移している可能性があるため、周囲の血管とリンパ節も切除します。
直腸がんの場合は、がんを含めた直腸の一部を切除し、結腸がんと同じく残った腸管どうしをつなぎます。このとき肛門括約筋(肛門をしめる筋肉)をできる だけ残しますが、がんが肛門に非常に近い場所にある場合、人工肛門をつくることもあります。
これらの手術は以前なら開腹手術だけでしたが、最近ではお腹に穴をあけて手術器具を挿入し、モニターを見ながらがんを切除する腹腔鏡手術もおこなわれて います。この手術も実施できる施設が限られていますが、傷跡も小さいため術後の痛みは軽く、回復も早いために入院期間が短くなるなど、患者さんにとって負 担の少ない手術です。
その他の治療法
手術ができない場合、手術はしたものの再発した場合や再発のリスクが高い場合には、抗がん剤を用いた治療(化学療法)をおこないます。
抗がん剤の主な副作用として下痢や吐き気などの消化器症状、手足のしびれという末梢神経障害、白血球や血小板の減少などの血液の異常があります。そのほ か、がんに関連する分子だけを狙って作用する分子標的治療薬もあります。
化学療法以外には、放射線をあてる放射線療法があり、主に直腸がんに対してがんを小さくする目的でおこないます。
このように、手術ができない場合、根治することが難しいと思われる場合でも、がんの増殖を抑えることで生存期間を伸ばせるようになってきています。大腸 がんは早期段階で治療すれば根治が望める病気です。定期的な検査をぜひ受けてください。
イラスト・井上ひいろ