特集2 大腸がんのすべて 大腸がんのすべて 早期がんやポリープも発見できる
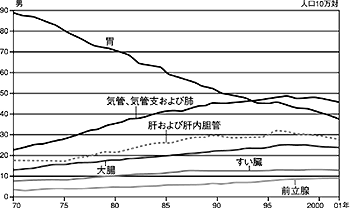
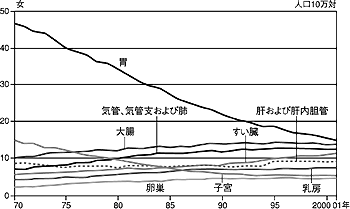
日本人のがんによる死亡者数は年間約30万人で、ほぼ3人に1人ががんで亡くなっています。1981年に脳卒中を抜いて以来、死因の第1位を占めるようになりました。図1に示すように男性では肺がんが1位で、胃がん、肝がん、大腸がんと続いています。女性では胃がんが1位で、大腸がん、肺がん、肝がん、乳がん、子宮がんの順です。
総体的には胃がん・子宮がんが減り、大腸がん・乳がんが増え、大腸がんのなかでも直腸よりは結腸のがんが増えてきています。増加している大腸がんで命を落とすことがないよう「大腸がんのすべて」について述べてみたいと思います。
| 図1 がんの主要部位別・年次別年齢調整死亡率
(国立がんセンター 2003年)
|
大腸の構造とその働き
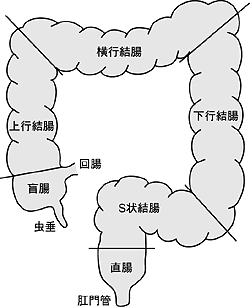
大腸とは、どんな臓器でしょうか。大腸は、図2のように右下腹部の盲腸から始まり、上行結腸、横行結腸、下行結腸と続き、左下腹部のS状結腸から直腸、肛門までの約1・5神の腸管です。このうち、盲腸からS状結腸までを結腸と呼びます。
| 図2 大腸 |
上行結腸、下行結腸、直腸の長さは人によって差がほとんどないのに対し、横行結腸やS状結腸は非常に長い人がいます。よく「腸が長い」といわれますが、あれは横行結腸やS状結腸が長い人のことをさします。
大腸の働きは水分の吸収です。栄養の吸収と間違える方が多いのですが、栄養の吸収はほとんどが小腸で行なわれます。
小腸から大腸へ送られてきた便は初めは液状ですが、大腸内を移動するにつれて水分吸収が進み、下行結腸に 入る頃にはほぼ固形の状態になります。S状結腸でいったんたまり、1日分たまると排便されます。ですからS状結腸を手術で切除すると、ためるところが少な くなり、少しずつ頻回に排便するようになります。
場所により症状が違う
大腸がんにはさなざまな自覚症状がありますが、がんができる場所によって症状が異なることは意外に知られていません。これは、大腸の構造と働きによるものです。
肛門に近い直腸やS状結腸は径が細く、ここにがんができた場合は、固形便が通過するときにこすれて出血するので「排便時に出血する」、がんで狭くなったところを便が通るので「便が細くなる」「便が出にくくなる」「お腹が痛む」といった症状が現われやすくなります。
しかし盲腸、上行結腸、横行結腸といった深部大腸は径が太いうえ、便は小腸から送られてきたばかりで液状のままですから、大きながんができても症状が出にくく、発見が遅れてしまうことがあるのです。
いずれにせよ自覚症状が現われるのは進行がんで、早期がんや、がんになる前の良性ポリープの時期にはたいてい何の症状も出ません。進行がんになってしまうと手術が必要ですし、手術をしても再発・転移することもあります。
早期がんや良性のポリープのうちに発見されると、ほぼ100%命は助かり、多くは内視鏡で治療できます。早いうちに見つけたいものです。
検査から診断・確定まで
大腸がんを診断するためには検査が必要です。大腸の検査には、造影剤を肛門から注入してレントゲン写真を撮る注腸X線検査と、内視鏡を直接肛門から挿入して大腸内を観察する内視鏡検査とがあります。それぞれ長所と短所があります。
注腸X線検査の長所は、レントゲン写真を撮るだけですから痛みはありません。検査前に腸内をきれいにする のも通常の下剤で大丈夫です。一方短所は、大腸の奥の方にポリープが見つかった場合、それを切除するために内視鏡検査が必要となり、結局2度手間になる場 合があることです。また、大腸内にポリープを疑う「影」があって、それがポリープなのか、便の残りなのかを確かめるために結局内視鏡検査が必要となるとい う「不確実性」もあります。
内視鏡検査の長所は、ポリープが見つかればその時すぐに切除でき、大腸内の観察と治療を1度に行なえることです。短所は、2竑もの下剤を飲まなければならないこと、人によっては内視鏡挿入時に強い痛みを訴えることです。
いずれにしても検査の長所・短所を説明して、患者さんと相談をして決めます。さてこういった検査でがんを 疑うような病変が見つかると、「生検(バイオプシー)」と呼ばれる検査をします。これは、細い「鉗子」と呼ばれる器具を内視鏡の中から先端へ出して、病変 の一部を切り取って細胞を調べる検査です。この検査でがん細胞が検出されて初めて「大腸がん」と確定診断されます。
進行度により異なる治療
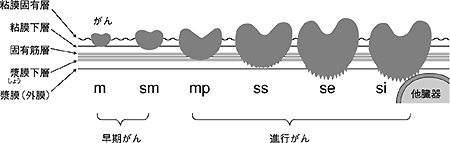
大腸がんの治療は、がんがどれだけ深く大腸の壁を浸潤しているか(深達度=図3)、転移があるかないかによって決まります(注)。
図3 大腸がんの壁深達度
|
がんは、初め粘膜から発生します。がんが粘膜や粘膜下層に留まっていれば早期がん、筋層以下に浸潤していれば進行がんといいます。
早期がんの多くは転移がないので、
(注)「浸潤」はがんが発生した場所で広がること、「転移」は血液などによってがん細胞がほかの場所に移ってがんを発生させることです。
がんの部分だけ切除すれば完全に治癒します。従って内視鏡で治療できる場合が少なくありません。日帰りでできる場合もありますし、入院が必要な場合も数日ですみます。
進行がんになるとリンパ節や肝臓などに転移する可能性があるので、入院して開腹手術が必要になり、1カ月近くかかります。
手術について説明しましょう。
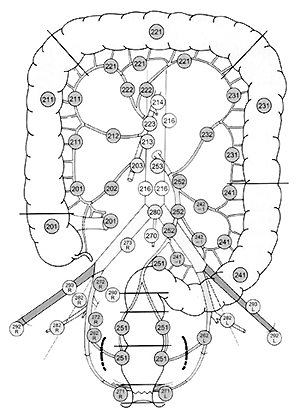
人間の体にはいろいろな場所に、感染を防いだり腫瘍の進展を防ぐ関所のような役割を担うリンパ節があります。大腸の周りにあるものを大腸所属リンパ節といい、図4に示すように大腸を養う各動脈に沿って存在しています。また所属リンパ節は、大腸がんの発生部位別に理解しやすいように番号がつけられ、1群から4群まで順番が決まっています。
| 図4 盲腸にがんが発生した場合のリンパ節の番号
大腸癌取り扱い規約【第6版】1998年11月
|
たとえば盲腸にがんができた場合、1群のリンパ節は盲腸のすぐ傍ら(201番)にあり、2群は少し離れた 動脈の傍ら(202番)、3群は盲腸の動脈の根部(203番)にあります。大動脈周囲のリンパ節(216番)は4群のリンパ節ですが、手術の前からこのリ ンパ節に転移があると、再発の可能性が高く、多くは根本的に治せません。
がんのリンパ節への転移は原則として1群から始まり、順に2群、3群へと進んでいきます。従って大腸がんの手術では、がんができている部分の大腸と、転移の可能性がある所属リンパ節を3群まで含めて一緒に切除します。
従来はこういった手術をお腹を大きく開く方法で行なってきました。
最近では、腹腔鏡というカメラを用いた手術(腹腔鏡下大腸切除術)が行なわれるようになり、小さな創(きず)で同様の手術を行なう技術が普及、多くの病院で行なわれるようになりました。この方法は、創も小さくてすみ、手術後の回復も早く、入院も短くてすみます。
しかしすべての大腸がんに対して行なえるわけではありません。直腸の下部にできた進行がんや、周囲組織に 浸潤したり肝臓に転移しているような進行したがんは、対象となりません。従って手術を受けるにしても、がんが早い時期に見つかれば、腹腔鏡手術が可能な場 合があるのでやはり早期発見こそが楽な治療への近道といっていいでしょう。
5年間、再発がなければ
大腸がんの予後は、一般的に5年生存率で示されます。これは、がんを治療した5年後に何%の人が生存しているかを示すものです。
5年で区切るのは、5年をこえての大腸がんの再発はほとんどないからです。つまり大腸がんの治療後5年間再発がなければ、ほとんどの場合、それから先も再発がない、つまり、がんを克服したといえるのです。この5年生存率はがんの進行度=病期によって決まります。
病期とは、がんの進み具合を示すもので、がんの深達度とリンパ節や、腹膜、肝臓、肺、他の臓器への転移の有無によって決められています。各病期別の5年生存率を図5に示しました。リンパ節転移のない時期に見つかれば、5年生存率が高いことがわかります。がんが進まないうちに早く発見することこそ「大腸がんで命を落とさない」ための最良の作戦といえます。
| 図5 大腸がんの病期と5年生存率 | |||||||||||||||||||||||||||||||||||||||||||||||||
|
|||||||||||||||||||||||||||||||||||||||||||||||||
| 大腸癌取り扱い規約【第6版】改編 |
究極の大腸がん検診とは
誰でも大腸がんにはなりたくありません。でも、もし大腸がんができてしまったら、内視鏡で治療ができて再発の心配が少なく、ほぼ100%治る早期のうちに見つけたい。
また、多くの大腸がんは良性のポリープから数年かけて発生してくるので、良性ポリープのうちに見つけて治療するのが1番です。
血便などの症状が見られるようになる時には、がんは進行がんになっていることが多く、治療として開腹手術が必要になります。
無症状の大腸がんを見つける1つの方法が、現在の大腸がん1次検診として行なわれている「便潜血反応検 査」です。がんのできている部分を便が通る時にこすれて出血し、便に血が混ざるのです。1日だけ検査するよりは2日した方ががんの検出率が高いので、2日 間するようになっています。しかし進行がんの80%は見つかりますが、早期がんでは40%しか見つからず、がんになる前の良性のポリープに至っては、 20%しか見つかりません。
つまり便潜血反応検査は、進行がんを見つけるのが主な目的なのです。冒頭で述べたように、100%治る時期、つまり、早期がんや良性のポリープの時期に見つけるには、便潜血反応検査では不十分といえます。ではどうすればいいのでしょう。
答えは、大腸がん二次検診として行なわれる「注腸X線検査」や「全大腸内視鏡検査」などの精密検査によって、直接大腸を調べることです。
症状がなくても2~3年に1回、定期的にこのような大腸の精密検査を受けておけば、進行がんになる前に見つけることが可能です。従って多くの場合、病変があっても日帰りの内視鏡的治療ですみます。
究極の大腸がん検診は、「定期的な精密検査」にあるのです。
肝臓がんや胆のうがん、すい臓がんなどでは、発見された時はすでに手遅れということも少なくありません。これらのがんは、「がんになる前の時期や、早期がんの時期」には早期発見が困難なためです。
これに対して大腸がんは、「がんになる前の状態」、すなわちポリープの時期や、早期がんの時期に発見する ことが可能です。つまり、前述の通り2~3年に1回大腸精密検査を受けていれば、ほとんどの場合十分です。医学が発達した今日においてもがんは制圧されて いませんが、こと大腸がんに関しては、制圧可能ながんだということができます。
その鍵は、「定期的な精密検査による早期発見」にあります。
食生活の改善も大事
大腸がんで命を落とさないために早期発見・早期治療の有用性について述べてきました。
もう一方で大腸がんにならないようにする方策もいろいろ研究されています。特に大腸がんや乳がんは食生活 の欧米化に伴って増加していると考えられているので、この生活習慣を改善する努力も必要です。バランスよく食べること、とりわけ動物性たんぱく質や脂質を とり過ぎないようにすること、食物繊維を十分とることなどを心がけたいものです。
■本稿の執筆にあたり、生駒胃腸科肛門科診療所・増田勉所長にご協力いただきました。
いつでも元気 2004.11 No.157