特集2 潰瘍性大腸炎 患者数7万人をこすが原因は不明
 |
| 高木 篤 愛知・協立総合病院内科 |
病状や生活に配慮した治療法の選択を
年々増え続けている難病
潰瘍性大腸炎は、大腸の粘膜に潰瘍やびらん(ただれ)ができる原因不明の慢性腸炎で、難病として1975年に厚生省の特定疾患に指定されています。主な症状は、粘血便、下痢、腹痛、発熱などです。
炎症は、主として直腸からはじまり、大腸全体まで広がることがあります。また、長期にわたり、よくなったり(緩解)、悪くなったり(再燃)をくり返します。
■クローン病との違いは?
腸が慢性の炎症をおこす病気として、ほかにクローン病があります。この二つは、原因不明の慢性腸炎であることで共通していますが、いくつかの点で大きく異なっています。
クローン病では食事の影響が非常に強く、炎症が口から肛門まですべての消化管に飛び飛びにあらわれ、深い潰瘍によって腸が変形したり狭くなったり穴があいたりします。
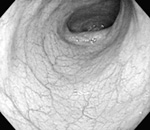
それにたいして潰瘍性大腸炎では食事の影響は比較的少なく、炎症はほぼ大腸だけにおきます。直腸から盲腸方向にむかって連続的に腸の壁全体に浅い潰瘍が多発(下部写真)することが多く、穴があくよりは下痢や粘血便が主となる病気です。
もっとも大きな違いは、クローン病が現時点では決定的な治療法が確立していないのにたいして、潰瘍性大腸炎は、重症であっても手術で根治する可能性があることです。
 |
■毎年6千人が発症
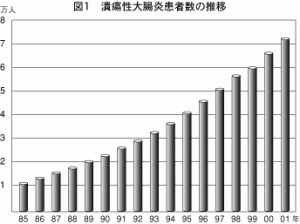
潰瘍性大腸炎の患者数を厚労省特定疾患医療受給者証交付件数でみると、2001年度で7万2672人でした。最近は、毎年6千人ずつ発症しており、年々 患者数が増加しています(図1)。世界的には、北欧やアメリカの白人、ユダヤ人に多いといわれています。
発症年齢としては15歳から35歳までが多く、発病率に男女差はありません。しかし、小児や50歳以上の方にも発症することがあります。
■いくつもの原因が重なって
潰瘍性大腸炎には親子、兄弟での発症が数パーセント見られます。なんらかの遺伝的な素因が関係していると考えられてはいますが、単一の遺伝子で決まるものではないので、遺伝しないことの方が多いのです。
また、ファーストフードや乳製品・肉類中心の西欧型食生活の影響や、細菌やウイルスの関わり、ストレスの関わりなど、環境因子の関わりも疑われています。
さらに免疫の異常も見られます。免疫は、体内に入ってきた細菌やウイルスを異物として認識し、体外へ排除するシステムです。その免疫機構が狂うと、正常な細胞を異物と認識し、自らを攻撃してしまうのです。
免疫異常の原因は不明ですが、潰瘍性大腸炎では盲腸に炎症をともなうことがあり、虫垂をとった人は発症しにくいことから、虫垂が関わっている可能性も報告されています。
このように、遺伝的な因子、環境因子、免疫異常が複雑に重なりあって発症すると考えられています。
 |
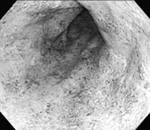 |
| 内視鏡で見た大腸。右が潰瘍性大腸炎で浅い潰瘍が一面にあり、 荒れている。左は正常な大腸で、血管が透けて見える |
|
■ストレスは増悪因子
悪化させる要因としては、さまざまなストレスがあげられています。長期のストレスは増悪のリスクを3倍に増やすと報告されています。
また、かぜ、季節の変わりめ、大腸の注腸造影検査、妊娠なども悪化の因子として知られています。活動期の妊娠は増悪率が高いという報告もあるので、妊娠は、緩解期の方が望ましいといえます。
なお潰瘍性大腸炎は必ずしも遺伝する疾患ではありませんので、基本的に妊娠・出産は問題ありません。
■症状と検査
主な症状は、粘血便、血便が続いたりくり返したりすることで、下痢、腹痛、発熱、体重減少、吐き気・嘔吐、貧血などを伴います。
症状が強い活動期と、症状がほとんどない緩解期があります。
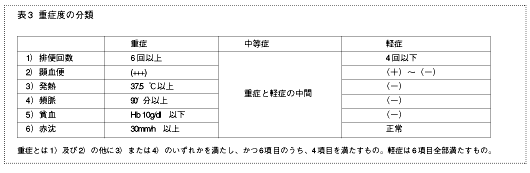
症状の経過による分類、罹患範囲による分類、重症度の分類、激症の定義、難治性の定義を表1~5(下部)に示しました。
潰瘍性大腸炎の診断には、問診や一般的血液検査に加え、X線検査、内視鏡検査などがあります。注腸検査は、病気の範囲を把握するのに適しています。内視 鏡検査は、直に目で炎症を見ることができ、細胞を採れる(生検)点ですぐれています。
 |
 |
 |
内科での治療
■食事は状態にあわせて
一般的に腸の炎症が強いときの食事は3つのS(繊維、脂肪、刺激)を避けることが大切です。繊維や脂肪が少なく、刺激も少ない(アルコールや香辛料は避 ける)食事にします。乳製品も避けた方がよいでしょう。また下痢や血便がひどいときは、絶食が必要な場合もあるので、主治医の指示に従う必要があります。
ただ、緩解期ではあまり神経質になる必要はありません。バランスのよい食事をとること、できれば主食をしっかり食べてエネルギーを確保すること、良質の たんぱく源をとること、ビタミンやミネラルを豊富にふくむ食品を十分にとることが望ましいと考えられています。
■薬物療法のいろいろ
治療に使われる薬には、次のようなものがあります。
(1)5-ASA製剤(サラゾピリン、ペンタサ) サラゾピリンは有効成分(5-ASA)と運び屋のサルファ剤が結合した薬剤です。大腸に入る寸前で、運び屋がはずれて、有効成分が大腸に届きます。
ペンタサはサラゾピリンの有効成分(5-ASA)をエチルセルロースの膜でつつみ、少しずつ腸管に放出されるようにしたもので、サルファ剤をふくむサラゾピリンよりも、副作用が少ないといわれています。
しかし、大腸に到達する有効成分の量はサラゾピリンの方が多く、抗炎症効果が高いため、活動期にはサラゾピリンの方が有効のようです。
(2)ステロイドホルモン 炎症が強い場合には、ステロイドホルモン(以下ステロイド)が使われます。直腸だけに炎症がある場合には座薬が、また左側結腸に炎症があるときは注腸薬が、使われることもあります。
中等症から重症の場合には、ステロイドが全身投与されます。方法は、症状の軽重に応じて、内服、静脈注射(強力静注療法)、パルス療法(大量を短期集中 的に点滴で投与する)、動脈注射(腸 間膜動脈から注入する)などがあります。ACTHという脳下垂体ホルモンを併用すると、効果が上がることもあります。
(3)免疫抑制剤 炎症を抑え、ステロイドを減らすために使うこともありますが、あまり多くはありません。
 |
■問題となるステロイドの蓄積性
ステロイドは、長期間使用していると、糖尿病、白内障、胃潰瘍、精神異常、電解質異常、骨粗鬆症、大腿骨頭壊死などさまざまな副作用をおこします。プレ ドニン換算で総使用量が1万mgをこえてくると副作用が出る率が高くなります。とくに若年者では影響が大きく出ます。
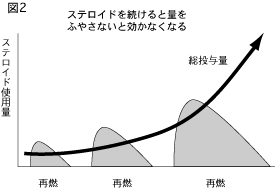
ステロイドはチョロチョロ小出しに使ってはだめで、最初にまとまった量をドカンと投与し、だんだん減らしていくことがよいとされます。
しかも、再燃と緩解をくり返すたびに、次第に、少ない量では効かなくなり、大量のステロイドを使用しないと炎症がおさまらなくなります(図2)。そのためステロイドの蓄積性が問題になってくるのです。
■新しい治療「顆粒球除去療法」
新しい治療法として、一昨年4月から顆粒球除去療法が保険適応になりました(現在では白血球除去療法も)。対象は、激症、重症、難治性の活動期の場合(表3~5)です。この治療は、ステロイドのような副作用がほとんどなく、外来でもできます。
白血球は、元来、外から入ってきた細菌やウイルスなどから体を守る、大切な役割をもった血球です。しかし潰瘍性大腸炎になると、前述のように白血球(と くに顆粒球)が腸に集まり、本来守るべき自分の体の一部である腸を攻撃しています。
顆粒球除去療法は、血液をとり出して、白血球の中のとくに炎症に関わっている顆粒球のみを除去し、きれいになった血液を体内に戻すものです。これによっ て、ステロイドの使用量を減らすこともできます。ただし、潰瘍性大腸炎を根治させる決定的な治療ではありません。
外科での治療
■発がんの問題ついて
大腸全体が潰瘍性大腸炎になって10年以上たつと、大腸がんが発生しやすくなるといわれています。
この大腸がんは、通常のものより平らで発見しにくく、発見時には進行している性質の悪いがんであることが多いのです。そのため定期的に大腸全部を内視鏡 検査(7年目以降は、症状がなくても1~2年に1回程度)し、多数の粘膜を生検することが望ましいとされています。そして少しでも顔つきが悪い細胞が出た 場合には、大腸をすべて摘出する手術が勧められています。
■画期的な回腸肛門(管)吻合術
従来では大腸を全部とると人工肛門にするしかありませんでした。しかし潰瘍性大腸炎の外科的治療の進歩は著しく、「回腸肛門(管)吻合術」という術式の 登場によって、自分の肛門を残したまま、大腸全体を切除することができるようになりました。
手術後は、水分を吸収する役割を果たしている大腸がなくなるため下痢が多くなりますが、それも次第に減っていき、長期的には通院や入院が不要となる場合がほとんどです。
ただし手術後に、パウチ(肛門につないだ回腸の袋)に炎症が10%前後おきたり、まれに十二指腸に炎症が残ったりする例もあり、100%根治するわけではありません。
しかし高い根治性が期待できる治療であることは間違いありません。長期にステロイドを使っているような場合は、内科治療を引きずらず、手術に切りかえる タイミングを逸しないことが大切です。当院でも積極的にこの手術を施行しています。
多くはQOL(生活の質)を落とさずに高い根治性が得られ、大腸がん発生の危険性も限りなくゼロにできる、からです。
■手術のタイミングが大事
手術のタイミングは、総合的な判断が必要です。出血、中毒性巨大結腸症(大腸が膨らんでパンクしそうになる)、穿孔などで手術をしないと救命できない場合は、迷うことなく緊急手術します。
一方、緊急ではないが、長期に炎症が続き、入退院をくり返している場合や、前述のようにステロイドの総投与量が蓄積している場合などにも、手術を考えま す。私は、プレドニンの総量が5千mgをこえるころから、患者さんに手術のお話をするようにしています。ステロイドの長期投与をしないほうが副作用の発現 も少なく、手術の合併症(縫合不全や出血)も減らせるからです。
問題多い「特定疾患見直し」
このように潰瘍性大腸炎は治療に長くかかり、総合的な診療を必要とする難病です。だからこそ特定疾患としての国の保障制度が、療養には欠かせません。し かし最近、いわゆる「特定疾患見直し事業」による保障の削減が問題となっています。
難病認定にコンピューターを導入し基準を厳格運用することで、特定疾患全体の国の負担総額を約19億円(約8%)削減しようという動きです。72年に特 定疾患制度が発足して以来、30年目にして初めて予算を減らすわけで、重大な後退です。
従来、国が難病指定する疾患は、「希少性」として「患者数が全国で5万人以下」としており、すでに5万人を突破している潰瘍性大腸炎は、予算削減のター ゲットになりやすい状況にあります。こうしたなか、全日本民医連消化器研究会にも、潰瘍性大腸炎の特定疾患の更新の際に、県によっては認定を切られるケー スが寄せられています。
このような保障制度の後退には、患者会と連携して強く交渉していく必要があると考えます。
いつでも元気 2002.11 No.133





